「急にお腹が痛くなった」「血便が出た」「熱もあるみたいで心配…」
こうした症状が突然起きると、「今すぐ病院に行くべき?」「救急車を呼んだほうがいい?」と不安になる方は少なくありません。特に夜間や休日だと、どこに相談すればよいか迷ってしまうこともあるでしょう。
この記事では、消化器内科専門医の立場から、急な腹痛や血便、発熱を伴う症状について、危険サインの見分け方、当日の診察・検査の流れ、症状ごとの検査の選び方を分かりやすく解説します。
【この記事で分かること】
- 今すぐ受診すべき「危険サイン」のチェックポイント
- 当日の診察から検査、説明までの一般的な流れ
- 症状別に考えられる原因と、CT・エコー・内視鏡などの検査の使い分け
- 金沢・野々市・白山市エリアで相談できる医療機関の情報
症状の原因はさまざまで、軽い胃腸炎から、早めの対応が必要な病気までいろいろな可能性があります。自己判断は難しいものですが、まずは落ち着いて情報を整理し、必要に応じて医療機関に相談することが大切です。
こんな症状、今日受診すべき?―危険サインの見分け方
急な腹痛や消化器症状が出たとき、「様子を見てもいいのか」「今日中に受診すべきか」の判断は難しいものです。
急性腹症診療ガイドライン2025(日本腹部救急医学会ほか8学会合同)では、急性腹症(急に発生した激しい腹痛で、迅速な対応が必要な状態)の初期評価の重要性が示されています。
すぐに救急受診を検討すべき症状
以下のような症状がある場合は、迷わず救急受診を検討してください。
- 激しい腹痛で動けない、冷や汗が出る
- 意識がもうろうとしている
- 吐血(血を吐いた)、大量の血便
- 呼吸が苦しい、顔色が悪い
- 胸の痛みを伴う(心臓の病気の可能性)
- お腹が板のように硬くなっている(筋性防御)
【重要】 上記の症状がある場合は、この記事を読み続けるよりも、すぐに医療機関や救急サービスに連絡してください。
今日中の受診を検討したい症状
以下の症状は、緊急ではないものの、当日中の受診を検討したほうがよい場合があります。
- 数時間続く強い腹痛(眠れない、仕事ができないレベル)
- 発熱(38℃以上)を伴う腹痛
- 血便や黒色便(タール状の便)が出た
- 嘔吐が止まらない、水分も取れない
- お腹が張って便やガスが出ない
- 痛みがどんどん強くなっている
様子を見てもよい可能性がある症状
- 軽い腹痛で、食事も水分も取れる
- 下痢があるが、水分補給ができている
- 痛みが徐々に軽くなっている
- 便通があり、血便や黒色便はない
ただし、症状が続く場合や不安が強い場合は、無理に様子を見ず、医療機関に相談することをおすすめします。判断に迷ったときは、かかりつけ医や夜間・休日の相談窓口(#7119など)に電話で相談する方法もあります。
当日の診察・検査の流れ(診察→採血→画像検査→説明)
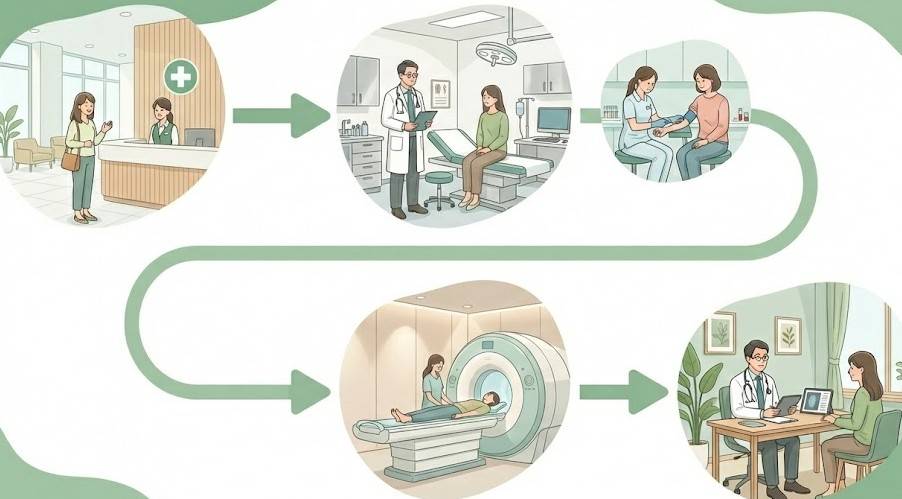
急な症状で受診した場合、当日どのような流れで診察・検査が進むのか、一般的な例をご紹介します。
【よくある相談パターン】 「検査って時間がかかりますか?仕事があるので…」 → 症状や検査内容によりますが、採血+エコーで1時間程度、CTが必要な場合でも通常2時間前後が目安です(待ち時間は状況により変動します)。
① 問診・診察(約10〜20分)
まず、医師が症状について詳しくお聞きします。
- いつから痛いか(発症時期)
- どこが痛いか(痛みの部位)
- どんな痛みか(鋭い痛み、鈍い痛み、波がある痛みなど)
- 食事との関係、便の状態、発熱の有無
- 既往歴(過去の病気や手術)、服用中の薬
その後、お腹を触診し、痛みの部位や硬さ、腸の動きなどを確認します。
② 採血・尿検査(約10〜15分)
問診と診察の結果をもとに、必要に応じて採血や尿検査を行います。
- 採血:炎症の程度(白血球数、CRP)、肝機能、膵酵素(アミラーゼ、リパーゼ)、腎機能、貧血の有無などを確認
- 尿検査:尿路感染症や尿管結石の可能性、妊娠の有無(女性の場合)などを評価
急性膵炎が疑われる場合、リパーゼは発症早期(4〜8時間以内)に上昇するため、診断の手がかりになります(急性膵炎診療ガイドラインでも測定が推奨されています)。
③ 画像検査(状況に応じて)
症状や診察所見から必要と判断された場合、超音波検査(エコー)やCT検査を行います。
- 超音波検査(エコー):被ばくがなく、胆嚢・肝臓・腎臓・虫垂などの状態をリアルタイムで観察できる検査です。急性腹症のスクリーニング(ふるい分け)として有用とされています。
- CT検査:体の断面を撮影し、腸閉塞、虫垂炎、憩室炎、膵炎、腹腔内出血など、幅広い病気の評価に役立ちます。状況によっては造影剤を使用することもあります。
【検査の選択は医師が判断】 どの検査が必要かは、症状や診察所見、検査結果をもとに医師が総合的に判断します。「CTを撮ってほしい」などのご希望がある場合は、診察時にお伝えいただければ、必要性を含めてご説明します。
④ 結果説明・今後の方針(約10〜15分)
検査結果がそろったら、医師から結果の説明と今後の方針をお伝えします。
- 原因が特定できた場合 → 治療方針の説明(薬、経過観察、専門医紹介など)
- さらに詳しい検査が必要な場合 → 追加検査(内視鏡など)の提案
- 緊急性が高い場合 → 専門病院への紹介・搬送
症状別:考えられる原因と検査の選び方
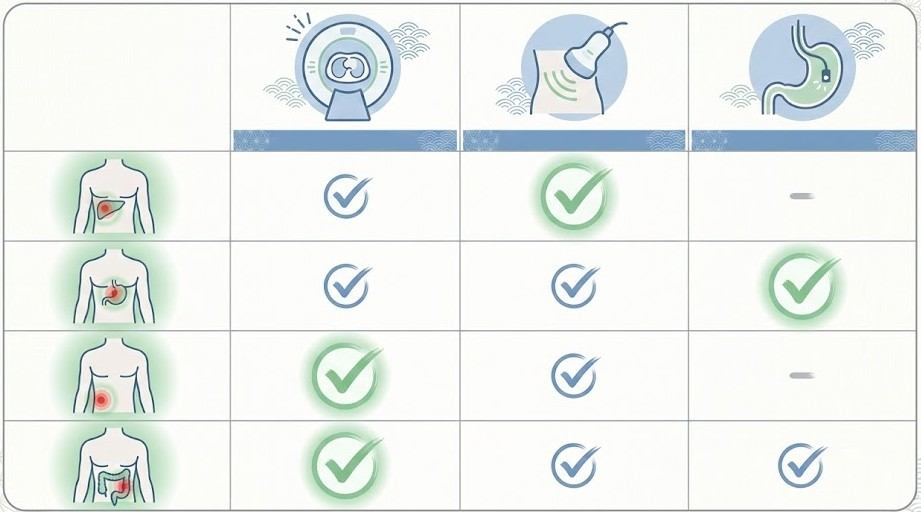
急な腹痛といっても、痛みの部位や性質、随伴症状によって考えられる原因は異なります。ここでは、代表的な症状パターンと、一般的に行われる検査の組み合わせをご紹介します。
【注意】 以下は一般的な傾向であり、実際の診断・検査は医師が個々の状態を診て判断します。自己診断は避け、気になる症状があれば医療機関にご相談ください。
右下腹部痛 ― 虫垂炎が心配なとき
右下腹部の痛みは、虫垂炎(いわゆる盲腸)を心配される方が多い症状です。
- よくある症状:最初はみぞおちや臍まわりが痛く、徐々に右下腹部に移動する。発熱、吐き気を伴うことも。
- 検査の考え方:超音波検査やCT検査で虫垂の腫れや周囲の炎症を評価します。
虫垂炎は進行すると穿孔(破れる)して腹膜炎を起こす可能性があるため、早めの受診が大切です。
左下腹部痛 ― 憩室炎などの可能性
左下腹部の痛みは、大腸憩室炎が原因のことがあります。
- よくある症状:左下腹部の痛み、発熱、便秘または下痢。中高年の方に多い傾向。
- 検査の考え方:CT検査で憩室(腸壁のくぼみ)の炎症や周囲の変化を評価します。
抗菌薬による治療が必要になることが多いため、自己判断で様子を見すぎないことが重要です。
血便・黒色便
血便(鮮やかな赤い血)や黒色便(タール状の黒い便)は、消化管からの出血を示唆する重要なサインです。
- 鮮血便:大腸や肛門からの出血が考えられます。
- 黒色便:胃や十二指腸など、消化管の上部からの出血が疑われます。
出血源を特定するために、内視鏡検査(胃カメラ、大腸カメラ)が有用です。緊急性が高い場合はCTで全体像を把握してから内視鏡を行うこともあります。
嘔吐+腹部膨満 ― 腸閉塞が疑われるとき
嘔吐が続き、お腹が張って便やガスが出ない場合は、腸閉塞の可能性があります。
- よくある症状:腹痛、嘔吐、腹部膨満、排便・排ガスの停止
- 検査の考え方:CT検査で腸管の拡張、閉塞部位、原因(癒着、ヘルニア、腫瘍など)を評価します。
腸閉塞は緊急手術が必要になるケースもあるため、我慢せず早めに受診してください。
みぞおちの強い痛み+背部痛 ― 膵炎など
みぞおちの激しい痛みが背中に抜けるように感じる場合、急性膵炎が疑われることがあります。
- よくある症状:みぞおちの痛み、背部痛、嘔吐、発熱。飲酒後や脂っこい食事の後に起きることも。
- 検査の考え方:採血(膵酵素)とCT検査で膵臓の炎症の程度を評価します。
膵炎は重症化すると入院治療が必要になるため、早めの診断が重要です。
発熱+腹痛
発熱を伴う腹痛は、感染症や炎症が背景にある可能性を示唆します。
- 考えられる原因:虫垂炎、憩室炎、胆嚢炎、腸炎、尿路感染症など
- 検査の考え方:採血(炎症反応)、尿検査、超音波検査、CT検査を組み合わせて原因を探ります。
脱水やショック状態に至ることもあるため、「熱があるから風邪だろう」と自己判断せず、腹痛が強い場合は受診をおすすめします。
強い下痢+血便
水様便が続き、血液が混じる場合は、感染性腸炎や炎症性腸疾患(潰瘍性大腸炎、クローン病など)の可能性があります。
- 検査の考え方:便培養検査、内視鏡検査で原因を評価します。感染性の場合は周囲への感染対策も重要です。腸の狭窄が疑われる場合はCT検査を行います。
原因不明の体重減少
意図せず体重が減っている場合、背景に病気が隠れている可能性があります。
- よくある症状:食事量は変わらないのに体重が減る、食欲低下、疲れやすい、微熱が続く
- 考えられる原因:消化器のがん(胃がん、大腸がん、膵がんなど)、糖尿病、甲状腺機能亢進症、炎症性腸疾患など
- 検査の考え方:採血(貧血、腫瘍マーカー、血糖、甲状腺機能など)、超音波検査、CT検査、内視鏡検査を組み合わせて原因を探ります。
【受診の目安】
特にダイエットをしていないのに、半年で体重の5%以上(例:60kgの方なら3kg以上)が減少している場合は、早めに受診をおすすめします。
CTとエコー、内視鏡―検査の使い分け
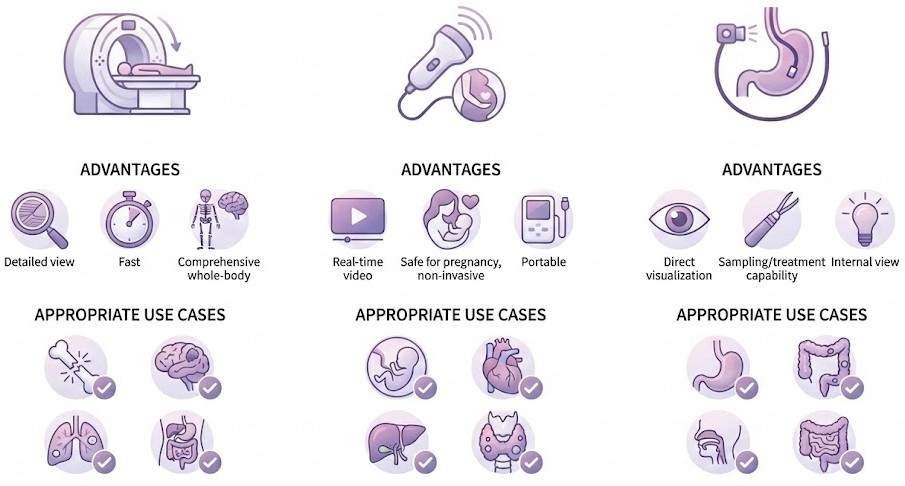
急な腹痛で検査を受ける際、「どの検査が自分に必要なのか」と疑問に思う方もいらっしゃるでしょう。ここでは、代表的な画像検査の特徴と使い分けの考え方をご説明します。
超音波検査(エコー)の特徴
- 被ばくがないため、妊娠中の方や繰り返し検査が必要な場合にも適している
- リアルタイムで臓器の動きや血流を観察できる
- 胆嚢、肝臓、腎臓、虫垂などの評価に有用
- 急性腹症のスクリーニング検査として推奨されている(急性腹症診療ガイドライン2025)
- 術者の技量や体型(肥満、腸管ガスが多い場合)によって見えにくいことがある
CT検査の特徴
- 広い範囲を短時間で撮影でき、腹部全体を評価できる
- 腸閉塞、虫垂炎、憩室炎、膵炎、腹腔内出血など、多くの急性腹症の診断に有用
- 体型や腸管ガスの影響を受けにくい
- 放射線被ばくがある(1回の検査で健康に影響が出るレベルではありませんが、不要な被ばくは避けるべきです)
- 状況によっては造影剤を使用することがあり、腎機能やアレルギーの確認が必要
【造影CTについて】 造影剤を使用すると、血管や臓器のコントラストが高まり、診断精度が向上する場合があります。ただし、腎機能が低下している方やヨード造影剤にアレルギーがある方には使用できないことがあります。必要性は医師が判断します。
内視鏡検査(胃カメラ・大腸カメラ)の特徴
- 消化管の内側を直接観察でき、出血部位の特定や病変の詳細評価が可能
- 必要に応じてその場で治療(止血、ポリープ切除など)ができる
- 胃・大腸の粘膜病変(潰瘍、腫瘍、炎症など)の診断に不可欠
- 前処置(絶食、下剤の服用など)が必要な場合がある
- CTやエコーでは分からない早期の病変を発見できることがある
検査の使い分けの考え方
一般的に、急な腹痛で受診した場合の画像検査は以下のような流れで選択されることが多いです。
- まずエコーでスクリーニング(特に胆嚢、虫垂、腎臓など)
- エコーで診断がつかない場合や、より広い範囲の評価が必要な場合はCTを追加
- 消化管出血や粘膜病変が疑われる場合は内視鏡検査を検討
ただし、症状や緊急性によっては最初からCTを行うこともあります。検査の選択は医師が状況を総合的に判断して決定します。
受診の目安と持ち物チェックリスト
受診の目安まとめ
| 緊急度 | 症状の例 | 対応 |
|---|---|---|
| 高(すぐに救急受診) | 激痛で動けない、意識がぼんやり、吐血、大量の血便、呼吸困難 | 119番または救急病院へ |
| 中(今日中に受診) | 強い腹痛が続く、38℃以上の発熱+腹痛、血便・黒色便、嘔吐が止まらない | 消化器内科を受診 |
| 低(様子を見て受診検討) | 軽い腹痛、食事・水分が取れる、症状が軽くなっている | 改善しなければ受診 |
【よくある相談パターン】 「平日は仕事があって受診できない…」 → 症状が強い場合は無理せず受診を優先してください。当日の受診が難しい場合は、夜間・休日診療や翌日の受診を検討し、症状が悪化したらすぐに医療機関に連絡してください。
受診時の持ち物チェックリスト
受診時に以下のものを持参いただくと、診察がスムーズです。
- 保険証(マイナンバーカードでも可)
- お薬手帳または服用中の薬のリスト
- 健康診断・人間ドックの結果(最近のものがあれば)
- 紹介状(他院からの紹介の場合)
- 症状のメモ(いつから、どこが、どのように痛いか)
【服装のアドバイス】 お腹を触診したり、超音波検査を行う可能性があるため、お腹を出しやすい服装(上下分かれた服など)でお越しいただくと検査がスムーズです。
まとめ:迷ったら早めに相談を
急な腹痛や血便、発熱を伴う症状は、誰でも不安になるものです。
この記事でお伝えしたポイントをまとめると:
- 危険サイン(激痛、意識障害、吐血、大量の血便など)がある場合は、すぐに救急受診を
- 強い腹痛、発熱、血便など、今日中の受診を検討すべき症状もある
- 当日の検査は、診察→採血→画像検査(エコー・CT)→説明という流れが一般的
- 検査の選択(CT、エコー、内視鏡)は、症状に応じて医師が判断
- 判断に迷ったら、無理に様子を見ず、医療機関に相談
症状の原因はさまざまで、診察や検査をしてみないと分からないことも多いです。「大したことないかもしれない」と思っても、症状が続く場合や不安が強い場合は、早めに相談することをおすすめします。
- 腹痛で病院に行く目安は?
-
激しい痛み、発熱、血便、嘔吐が止まらない場合は当日中の受診を検討してください。冷や汗が出る、意識がぼんやりするほどの痛みなら救急受診が必要です。軽い痛みで食事も取れるなら、様子を見ることも可能ですが、改善しない場合は受診をおすすめします。
- 急な腹痛でCT検査は必要ですか?
-
すべての腹痛にCTが必要なわけではありません。医師が診察や採血の結果をもとに、CTが有用と判断した場合に行います。CT検査は腸閉塞、虫垂炎、膵炎など多くの病気の診断に役立ちますが、エコーで十分な場合もあります。検査の必要性は医師が判断します。
- 腹痛の検査はどのくらい時間がかかりますか?
-
症状や検査内容によりますが、採血と超音波検査で約1時間、CTを追加しても2時間程度が目安です。混雑状況や検査結果の待ち時間によって変動します。緊急性が高い場合は優先的に検査を進めます。
- 血便が出たらすぐに病院に行くべき?
-
血便は消化管出血のサインであり、原因を調べるために受診をおすすめします。大量の血便や、めまい・冷や汗を伴う場合は緊急です。少量の血便で症状が落ち着いている場合も、内視鏡検査で原因を確認することが大切です。
- エコーとCTの違いは何ですか?
-
エコーは被ばくがなく、胆嚢や虫垂などの評価に有用ですが、体型や腸管ガスで見えにくいことがあります。CTは広い範囲を撮影でき、腸閉塞や膵炎など多くの病気を評価できますが、放射線被ばくがあります。状況に応じて使い分けます。
- 造影CTとは何ですか?リスクはありますか?
-
造影剤を点滴しながら撮影するCTで、血管や臓器のコントラストが高まり診断精度が向上します。腎機能低下やヨード造影剤アレルギーがある方には使用できない場合があります。必要性とリスクを医師が判断してご説明します。
- 夜間や休日に腹痛が起きたらどうすれば?
-
激しい痛みや意識障害、吐血・大量の血便があれば119番を。翌日まで待てそうな軽い症状であれば、翌朝の受診を検討してください。症状が悪化したらすぐに医療機関へ。
- 腹痛の原因が分からないことはありますか?
-
はい、検査をしても原因が特定できない「非特異的腹痛」は約25%あるとされています。多くは数日〜2週間で自然に軽快しますが、まれに重大な病気が隠れていることもあるため、経過観察と必要に応じた再受診が大切です。
- 体重減少で病院に行くべき目安は?
-
ダイエットをしていないのに半年で体重の5%以上が減った場合は受診をおすすめします。食欲低下、疲労感、微熱、便の変化を伴う場合は特に注意が必要です。消化器のがんや糖尿病などが隠れている可能性があり、採血や画像検査で原因を調べます。
参考文献
- 急性腹症診療ガイドライン2025 改訂出版委員会(編). 急性腹症診療ガイドライン2025 第2版. 医学書院, 2025.(ISBN: 978-4-260-05773-8)
- Shaish H, et al. Diagnostic Accuracy of Unenhanced Computed Tomography for Evaluation of Acute Abdominal Pain in the Emergency Department. JAMA Surgery. 2023. doi:10.1001/jamasurg.2023.1112
- 厚生労働省. 上手な医療のかかり方.
- 急性膵炎診療ガイドライン2021改訂出版委員会(編). 急性膵炎診療ガイドライン2021 第5版. 金原出版, 2021(発行:2021/12/20, ISBN:978-4-307-20420-0)
- 日本消化器内視鏡学会. 大腸内視鏡スクリーニングとサーベイランスガイドライン. 日本消化器内視鏡学会雑誌. 2020;62(8):1519-1560. doi:10.11280/gee.62.1519
金沢消化器内科・内視鏡クリニックのCT検査について
当院では、症状に応じてCT検査を含めた適切な検査を医師が提案いたします。 野々市中央院・金沢駅前院ともにCT検査に対応しており、検査から結果説明まで院内で完結できる体制を整えています。
「今日検査を受けたい」「症状が心配で早めに相談したい」という方は、お気軽にご相談ください。
▶ [当院のCT検査の詳細はこちら]










