「CTを受けた方がいい」と言われたとき、被ばくのことが頭をよぎる方は少なくありません。「放射線」「被ばく」という言葉には、なんとなく怖いイメージがつきまといます。
この記事では、腹部CT検査の被ばく量がどれくらいなのか、健康への影響はあるのか、そしてエコーやMRIで代用できるケースとできないケースについて、わかりやすく解説します。不安を抱えたまま検査を受けるのではなく、正しい情報をもとに納得して判断できるよう、お手伝いできれば幸いです。
腹部CT検査の被ばく量はどれくらい?
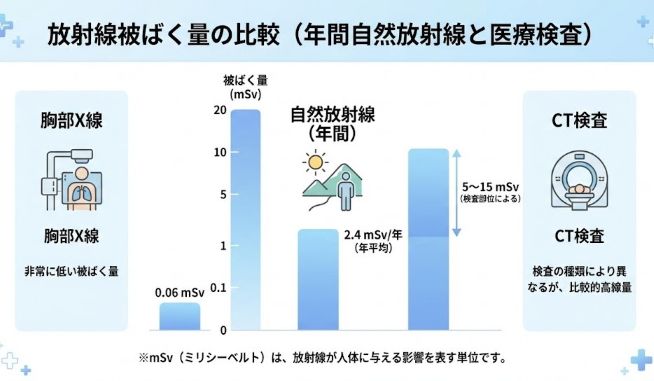
腹部CT検査で受ける放射線量は、数mSv〜十数mSv程度とされています。ただし、撮影範囲・撮影回数・装置の設定・体格などによって幅があり、施設間でも差があることが報告されています。日本では診断参考レベル(DRL:Diagnostic Reference Level)が設定されており、各医療機関はこの目安を参考に線量管理を行っています。
この数値だけを見ると「多いのでは?」と感じるかもしれません。そこで、いくつかの数値と比較してみましょう。
私たちは日常生活でも放射線を受けています。宇宙からの放射線、大地や食べ物からの放射線など、いわゆる「自然放射線」による被ばく量は、世界平均で年間約2.4mSvです。日本でも年間1〜2mSv程度の自然放射線を受けながら生活しています。
また、胸部レントゲン撮影1回あたりの被ばく量は約0.06mSv、東京―ニューヨーク間の往復フライトで受ける宇宙線は約0.1〜0.2mSv程度です。
【ポイント】腹部CT1回の被ばく量は施設や条件で変動しますが、自然放射線の数年分程度に相当します。検査で得られる診断情報のメリットと比較して、医師が必要性を判断します。
被ばくによる健康への影響―不安を正しく理解する
放射線被ばくによる健康影響として多くの方が心配されるのは、「がんになるリスク」ではないでしょうか。
確かに、広島・長崎の原爆被爆者の調査など、大量の放射線を一度に浴びた場合にはがんの発生率が上昇することが知られています。しかし、CT検査で受けるような線量(数mSv〜数十mSv)の被ばくとがんとの関係については、科学的に明確な結論は出ていません。
国際放射線防護委員会(ICRP)の考え方では、放射線防護の安全側に立って「どんなに少ない線量でもリスクはゼロではない」という仮定(直線しきい値なしモデル:LNT)を採用していますが、これはあくまで防護の基準であり、「少量の被ばくで確実にがんになる」という意味ではありません(ICRP Publication 103)。
2025年に発表された研究(Smith-Bindman R, et al. JAMA Internal Medicine)では、現行のCT利用状況から将来のがんリスクを推計していますが、その増加分は他の生活要因(喫煙、食事、環境因子など)によるリスクと比べて非常に小さいと見積もられています。
【重要】通常のCT検査で受ける線量は、確定的影響(脱毛・皮膚障害など、一定以上の線量で必ず起こる影響)が問題になる水準よりはるかに低いと考えられています。確率的影響(がんなど)のリスクはゼロとは断言できませんが、その増加分は他の生活要因によるリスクと比べて非常に小さいと見積もられています。
CTが必要になりやすい消化器症状・状況
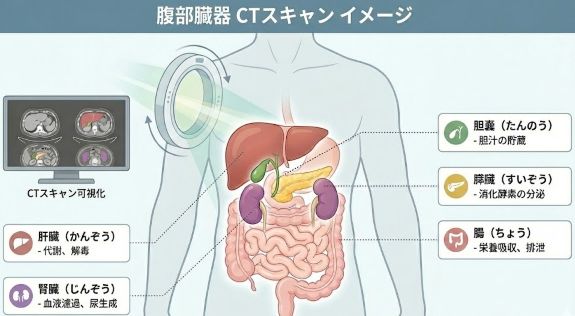
腹部CT検査は、以下のような状況で医師が必要と判断することがあります。
よくあるケース
- 原因不明の腹痛が続く場合
- 肝臓・胆のう・膵臓などの異常が疑われる場合
- 腸閉塞(ちょうへいそく:腸が詰まった状態)や腸穿孔(ちょうせんこう:腸に穴が開いた状態)など緊急性のある病態の確認
- がんの進行度や転移の有無を調べる場合
- 炎症性腸疾患や膿瘍(のうよう:膿のたまり)の評価
CTは短時間で広い範囲を撮影でき、臓器の形や大きさ、血流の状態などを詳細に把握できる点が大きな特徴です。特に救急医療の現場では、迅速な判断が求められるためCTが選択されることが多くあります。
なお、消化管(胃や大腸)の粘膜の状態を直接観察するには内視鏡検査が適しており、CTと内視鏡はそれぞれ得意分野が異なります。どちらの検査が適切かは、症状や疑われる疾患によって医師が判断します。
エコー・MRI・内視鏡との役割の違い
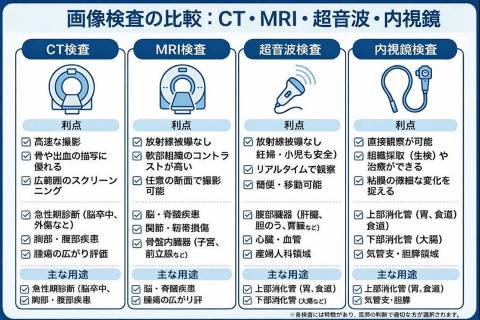
「被ばくがないエコーやMRIで代用できないか」という疑問は自然なものです。それぞれの検査には得意・不得意があり、単純に置き換えられるものではありませんが、状況によっては代替が検討されることもあります。
エコー(超音波検査) 放射線を使わず、痛みもなく、繰り返し検査ができます。肝臓・胆のう・腎臓・膵臓などの観察に適しています。ただし、腸内のガスや体格によって見えにくい部位があり、空気を多く含む臓器(肺など)の評価は困難です。
MRI(磁気共鳴画像) 放射線を使用せず、被ばくの心配がありません。軟部組織のコントラストに優れ、肝臓や膵臓、骨盤内臓器の詳細な評価に向いています。一方で、検査時間が長く(20〜40分程度)、閉所が苦手な方には負担になることがあります。また、体内に金属(ペースメーカーなど)がある方は検査できない場合があります。
内視鏡検査 胃や大腸の粘膜を直接観察でき、ポリープや早期がんの発見に優れています。必要に応じてその場で組織を採取(生検)することも可能です。CTでは消化管の粘膜面の細かい変化を捉えることは難しく、内視鏡検査とは役割が異なります。
【ポイント】どの検査を選択するかは、症状や疑われる疾患、緊急性などを総合的に考慮して医師が判断します。「被ばくが不安」という気持ちは遠慮なくお伝えください。
妊娠の可能性がある方・授乳中の方へ
妊娠中、または妊娠の可能性がある方は、検査前に必ず医師や技師にお伝えください。
国際放射線防護委員会(ICRP)や国際原子力機関(IAEA)の報告によれば、胎児への被ばくが100mGy(ミリグレイ)以下であれば、奇形や発達障害のリスクが自然発生率を上回ることはないとされています。また、米国産婦人科学会(ACOG)は、50mGy未満の被ばくで胎児への有害事象が報告された例はないとしています。
腹部・骨盤CTでの胎児被ばく量は、数mGy程度との報告が多くあります。撮影条件や妊娠週数によっては10〜50 mGy程度になる可能性もありますが、通常の検査で100mGyを超えることは極めてまれです。
とはいえ、妊娠中は不必要な被ばくを避けることが原則です。診断上どうしても必要な場合は、母体の健康を守るために実施されることがありますが、その際は超音波検査やMRIなど被ばくのない検査で代用できないか、まず検討されます。
授乳中の方へ 通常のCT検査(造影剤を使用しない場合)であれば、授乳への影響はありません。ヨード造影剤やガドリニウム造影剤を使用した場合も、米国放射線学会(ACR)や欧州泌尿生殖器放射線学会(ESUR)のガイドラインでは、授乳の中断は原則不要とされています。ご不安があれば担当医にご相談ください。
被ばくへの不安があるときは―まず相談を
CT検査を勧められたけれど不安がある、という方は少なくありません。被ばくへの心配は自然な感情であり、遠慮なく医師に伝えていただいて構いません。
検査が必要かどうかは、症状や経過、他の検査結果などを総合的に判断して決められます。「本当に今CTが必要なのか」「エコーやMRIで代用できないか」といった疑問があれば、率直にお尋ねください。
まとめ
腹部CT検査の被ばく量は数mSv〜十数mSv程度であり、通常の検査で健康被害が生じる可能性は極めて低いと考えられています。一方で、被ばくへの不安は自然な感情であり、検査の必要性については医師に確認することが大切です。
エコーやMRIなど被ばくのない検査で代用できる場合もありますが、CTでなければ得られない情報もあります。どの検査が最適かは、症状や疑われる疾患によって異なりますので、医師とよく相談して決めていきましょう。
症状が続く場合や、検査について不安がある場合は、早めに消化器内科へご相談ください。
金沢・野々市・白山市エリアにお住まいの方へ
金沢消化器内科・内視鏡クリニック(野々市中央院・金沢駅前院)では、CT検査、超音波検査、内視鏡検査などに対応しており、症状に応じて適切な検査を医師が判断いたします。
検査を受けるかどうか迷っている段階でも、まずはお気軽にご相談ください。
▶ [当院のCT検査の詳細はこちら]
- 腹部CT検査の被ばく量はどれくらいですか?
-
一般的に数mSv〜十数mSv程度です。ただし撮影範囲や装置によって異なるため、あくまで目安としてお考えください。年間の自然放射線量(世界平均約2.4mSv)の数年分程度に相当します。
- CT検査で被ばくすると、がんになりますか?
-
通常のCT検査で受ける線量は、確定的影響が問題になる水準より低いと考えられています。確率的影響(がん等)のリスク増加はゼロとは断言できませんが、他の生活要因によるリスクと比べて非常に小さいと見積もられています。
- エコーやMRIでCTの代わりになりますか?
-
状況によっては代替できる場合もあります。ただし、それぞれ得意分野が異なり、CTでなければ診断が難しい病態もあります。どの検査が適切かは医師が判断します。
- 妊娠中にCT検査を受けても大丈夫ですか?
-
腹部・骨盤CTでの胎児被ばく量は数mGy程度との報告が多く、100mGyを超えることは極めてまれです。ただし妊娠中は不必要な被ばくを避けるのが原則ですので、必ず事前に妊娠の可能性を医師にお伝えください。
- 短期間に何度もCT検査を受けても問題ありませんか?
-
被ばくの影響が蓄積して確定的な障害につながることは、通常の医療被ばくでは考えにくいとされています。ただし、不必要な検査は避けるべきであり、検査の必要性は医師が判断します。
- 造影剤を使ったCT検査は被ばく量が増えますか?
-
造影剤自体は放射線を出さないため、造影剤の使用によって被ばく量が増えることはありません。ただし、造影CTでは撮影回数が増える場合があり、その分被ばく量がやや多くなることがあります。
- CT検査を受けた後、授乳しても大丈夫ですか?
-
通常のCT検査(造影剤なし)であれば問題ありません。造影剤を使用した場合も、ACRやESURのガイドラインでは授乳の中断は原則不要とされています。ご不安な場合は担当医にご相談ください。
参考文献
- Japan Network for Research and Information on Medical Exposures (J-RIME). Japan Diagnostic Reference Levels 2020.
- Smith-Bindman R, et al. Large variation in radiation dose for routine abdomen CT: reasons for excess and easy tips for reduction. Eur Radiol. 2024.
- Smith-Bindman R, et al. Projected Lifetime Cancer Risks From Current Computed Tomography Imaging. JAMA Internal Medicine. 2025.
- International Commission on Radiological Protection (ICRP). ICRP Publication 103: The 2007 Recommendations…
- UNSCEAR. Sources, Effects and Risks of Ionizing Radiation (Annex/Report).
- Qu S, et al. Patient-specific fetal radiation dosimetry for pregnant patients undergoing abdominal and pelvic CT imaging. Med Phys. 2023;50(6):3801–3815. doi:10.1002/mp.16304
- Saltybaeva N, et al. Radiation Dose to the Fetus From Computed Tomography of Pregnant Patients—Development and Validation of a Web-Based Tool. 2020.
- IAEA (RPOP). Radiation protection of pregnant women in radiology.
- ACOG. Guidelines for Diagnostic Imaging During Pregnancy and Lactation. 2017
- Mattsson S. X-ray and molecular imaging during pregnancy and lactation. Radiat Prot Dosimetry. 2021
- American College of Radiology (ACR). ACR Manual on Contrast Media. 2023/2024版
- ESUR Contrast Media Safety Committee. ESUR Guidelines on Contrast Agents (v10.0).










