健康診断や人間ドックで「肝臓に影がある」「肝腫瘍の疑い」と書かれた結果票を受け取ると、多くの方が「がんではないか」と不安を感じます。聞き慣れない言葉に驚き、どこを受診すればよいのか、何の検査を受けるのか、わからないまま時間が過ぎてしまうこともあるかもしれません。
この記事では、健診で指摘される「肝臓の影」や「肝腫瘍疑い」が実際に何を意味するのか、結果票の見方、精密検査の流れ、そして受診の目安までを、医学知識のない方にもわかりやすく解説します。
【重要】 健診で見つかる肝臓の「影」は、良性病変(血管腫や嚢胞など)であることが多いとされています。ただし、慢性肝炎や肝硬変などの背景がある方では状況が異なりますので、自己判断せず、結果票の指示に従って適切な精査を受けましょう。
健診で「肝臓に影がある」と指摘されたら—まず確認したいこと
健診で「肝臓に影がある」と指摘された場合、結果票には「肝腫瘍疑い」「肝内腫瘤」「SOL(space occupying lesion=占拠性病変)」などと記載されていることがあります。これらはいずれも「肝臓に何らかの塊状のものが見える」という所見の総称であり、この段階では良性・悪性の区別はついていません。
まず確認したいのは、結果票に書かれた「判定区分」です。日本消化器がん検診学会などが作成した「腹部超音波検診判定マニュアル」(2021年改訂版)では、所見のカテゴリー(1~5)と判定区分が定められています。
判定区分の目安(一般的な例)
- A(異常なし):今回は問題なし
- B(軽度異常):日常生活に支障なし
- C(要再検査・要経過観察):3か月・6か月・12か月後など、指定された時期に再検査
- D(要精密検査/要医療):追加検査や医療機関受診が必要(D1・D2などに細分されることも)
- E(要治療):すでに治療が必要な状態
※施設や検診機関によって表記や細分が異なる場合があります。結果票に記載された指示内容を優先してください。
「肝腫瘍疑い」と書かれていても判定がC(要再検査)であれば、指定された期間後に再度検査を受けて経過を見ることになります。一方、D(要精密検査)であれば、消化器内科や肝臓内科で追加の検査を受けることが推奨されます。
「肝腫瘍」「要精密検査」の意味—良性が多いという事実
「肝腫瘍」と聞くと多くの方が肝臓がんを連想しますが、肝炎ウイルス感染や肝硬変などの背景がない方において、健診で偶然見つかる肝臓の腫瘤の多くは良性です。海外の大規模研究(Ultrasound International Open, 2016年)では、約45,000人を対象にした超音波検査で、肝臓に何らかの腫瘤性病変が見つかった人のうち、最も多かったのは「脂肪肝に伴う局所的な脂肪の変化(focal fatty sparing)」や「肝嚢胞(かんのうほう=液体が入った袋状の構造)」、そして「肝血管腫(かんけっかんしゅ=血管の塊)」でした。肝血管腫の超音波検査での有病率は約2〜4%程度と報告されており、決してまれな所見ではありません。
よくある良性病変
肝血管腫:血管が集まってできた良性の腫瘍で、肝臓で最も多い良性腫瘍とされています。ほとんどの場合、症状はなく、悪性化は極めてまれです。
肝嚢胞:液体が入った袋状の病変です。無症状で単純性の嚢胞であれば、一般に治療の必要はないとされています。
限局性脂肪化/脂肪非沈着部:脂肪肝の方に見られる、肝臓の一部だけ脂肪のつき方が異なる部分です。画像診断上は「偽病変(pseudolesion)」として扱われ、真の腫瘍とは区別されます。
【修正点】「がん化しない」→「悪性化は極めてまれ」に修正。限局性脂肪化の説明を「腫瘍ではない」から「真の腫瘍とは区別される」に修正。
健診では胆嚢ポリープや胆石が同時に見つかることも少なくありません。これらも多くは良性ですが、サイズや形態によっては経過観察や精密検査が必要になる場合があります。
【重要】 良性病変が多いとはいえ、一部には悪性腫瘍(肝細胞がんや転移性肝腫瘍など)が含まれる可能性があります。特に慢性肝炎や肝硬変の既往がある方、B型・C型肝炎ウイルスのキャリアの方では、偶発的に見つかった病変でも悪性の可能性が相対的に高くなります。良性と決めつけず、医師の指示に従って精密検査を受けることが重要です。
精密検査の流れ—腹部エコー・CT・MRIでわかること
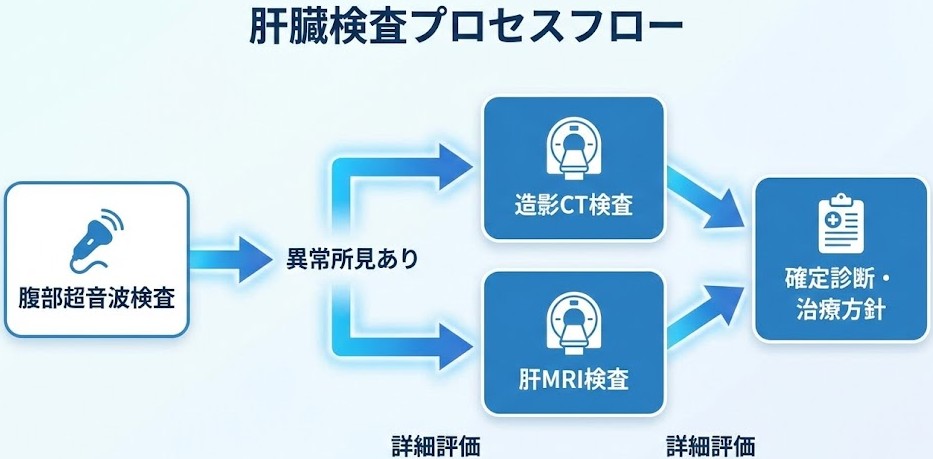
健診で「要精密検査」となった場合、多くは消化器内科や肝臓内科を受診して追加の画像検査を行います。
追加検査の一般的な流れ
1. 腹部超音波検査(エコー)の再検査 健診時よりも詳しく観察し、病変の大きさ・形態・血流の有無などを確認します。健診で使われる機器よりも高性能な装置で再評価することで、良性・悪性の見当がつく場合もあります。
2. 造影CT検査 造影剤を使用したCT検査では、病変に流れ込む血液の様子を時間経過とともに観察できます。肝細胞がんは「動脈相で早く染まり、門脈相・平衡相で周囲の肝臓より早く抜ける(washout)」という特徴的なパターンを示すことが多いとされています(日本肝臓学会「肝癌診療ガイドライン2021年版」参照)。
ただし、このパターンだけで診断が確定するのは主に肝硬変などの高リスク背景がある方においてです。非典型的な所見や、高リスク背景のない方では、追加検査や経過観察、場合によっては生検が必要になることもあります。
3. 造影MRI検査(EOB-MRIなど) 肝臓に特化した造影剤(ガドキセト酸など)を使用するMRI検査は、CTでは判別が難しい病変の診断に有用とされています。肝細胞がんの早期発見や、肝血管腫との鑑別に役立つ場合があります。
4. 血液検査(腫瘍マーカーなど) AFP(アルファフェトプロテイン)やPIVKA-IIといった腫瘍マーカーを測定することがあります。ただし、腫瘍マーカーが正常でもがんが存在する場合や、良性疾患や肝炎でも上昇する場合があるため、画像検査と組み合わせて総合的に判断します。
よくある相談パターン
- 「健診でエコーを受けたばかりなのに、また同じ検査をするのですか?」→ 健診は多くの人を効率よく調べるスクリーニングが目的であり、精密検査ではより詳細に観察します。機器や検査時間が異なります。
- 「造影剤を使う検査は体に負担がありますか?」→ 腎機能やアレルギー歴を確認したうえで行います。不安があれば事前に医師に相談してください。
過去の健診結果と比較するポイント
精密検査を受ける際、過去の健診結果があると診断の助けになります。以前から同じ場所に同じ大きさの「影」があり、変化がなければ良性の可能性が高いと判断される材料になります。
比較時に確認されるポイント
- 病変の大きさ:増大傾向があるかどうか
- 形態の変化:辺縁(ふち)が不整になっていないか
- 個数の変化:新たな病変が出現していないか
受診時には、過去2〜3年分の健診結果票(特に腹部超音波検査の所見が記載されたもの)を持参すると、医師が経過を把握しやすくなります。
経過観察(要再検査・要経過観察)と判定された場合
「要再検査」「要経過観察」と判定された場合は、結果票に記載された期間(3か月後、6か月後、12か月後など、所見や背景リスクによって異なります)に再検査を受けることが推奨されます。特に肝炎ウイルスキャリアや慢性肝疾患のある方では、より短い間隔(3か月ごとなど)でのフォローが必要になる場合もあります。自己判断で「問題なさそうだから」と検査を先延ばしにせず、指示に従って定期的にチェックを受けましょう。
受診の目安と医療機関の選び方
受診を検討すべきタイミング
- 「要精密検査(D判定)」と記載されている場合:できるだけ早めに消化器内科・肝臓内科を受診しましょう。
- 肝炎ウイルス(B型・C型)のキャリアである場合:定期的なサーベイランス(監視検査)が重要です。一般的には6か月ごとの超音波検査が推奨されています。結果票で指摘がなくても、かかりつけ医と相談してください。
- 過去に肝硬変や慢性肝炎の診断を受けている場合:健診とは別に、専門医による定期的なフォローアップが推奨されます。
医療機関を選ぶ際の参考
- 消化器内科・肝臓内科が標榜されているか
- 腹部超音波検査やCT検査に対応しているか
- 必要に応じて専門病院への紹介が可能か
健診後の精密検査をどこで受けるか迷われている場合は、消化器内科や肝臓内科を標榜するクリニックにご相談ください。
こんな症状がある場合は早めに受診を
以下のような症状がある場合は、健診結果を待たずに早めの受診をおすすめします。ただし、これらの症状は肝臓以外の原因でも起こり得るため、症状だけで原因を特定することはできません。また、肝臓の病気は初期には無症状のことも多い点にご留意ください。
【修正点】症状が非特異的であること、無症状でも病気がありうることを追記。
- 右上腹部(肋骨の下あたり)の痛みや違和感が続く
- 皮膚や白目が黄色くなった(黄疸)
- 原因不明の体重減少
- 倦怠感が強い
まとめ—「影がある」と言われても焦らず、適切な精査を
健診で「肝臓に影がある」「肝腫瘍疑い」と指摘されると、誰でも不安になります。しかし、肝炎ウイルス感染や肝硬変などの背景がない方では、見つかる「影」の多くは良性の病変であり、適切な精密検査を受けることで安心できるケースが多いです。
この記事のポイント
- 健診で見つかる肝臓の「影」は、肝血管腫や肝嚢胞など良性のものが多い(ただし高リスク群では状況が異なる)
- 結果票の「判定区分」と記載された指示を確認し、要精密検査であれば消化器内科・肝臓内科を受診
- 過去の健診結果を持参すると、経過の比較がしやすい
- 慢性肝炎や肝硬変の既往がある方、肝炎ウイルスキャリアの方は、特に注意して定期検査を
- 健診で「肝臓に影がある」と言われました。がんですか?
-
肝炎ウイルス感染や肝硬変などの背景がない方では、健診で見つかる「影」は肝血管腫や肝嚢胞などの良性病変であることが多いです。ただし、自己判断は禁物ですので、「要精密検査」と判定された場合は消化器内科を受診してください。
- 「肝腫瘍疑い」と「肝腫瘤」の違いは何ですか?
-
どちらも「肝臓に塊状のものがある」という所見の総称で、ほぼ同義として使われます。この段階では良性・悪性の区別はついておらず、精密検査で確認します。
- 精密検査ではどんな検査をしますか?
-
多くの場合、まず詳細な腹部超音波検査を行い、必要に応じて造影CTや造影MRIを追加します。血液検査で腫瘍マーカーを調べることもあります。検査内容は医師が状態を見て判断します。
- 過去の健診結果は持っていったほうがいいですか?
-
自己判断で放置せず、結果票に記載された期間(3か月・6か月・12か月後など、所見によって異なります)に再検査を受けてください。良性の可能性が高くても、変化がないことを確認することが大切です。
- どの診療科を受診すればよいですか?
-
消化器内科または肝臓内科を標榜する医療機関を受診してください。腹部超音波検査やCT検査に対応しているかどうかも確認するとよいでしょう。
- 精密検査の費用はどのくらいですか?
-
健康保険が適用される場合、腹部超音波検査は3割負担で約1,500〜2,000円程度が目安です。造影CTは撮影料に加えて造影剤や各種加算が含まれるため、施設や検査内容によって幅があります。詳しくは受診予定の医療機関にお問い合わせください。
金沢消化器内科・内視鏡クリニックでは、野々市中央院・金沢駅前院ともに腹部超音波検査やCT検査に対応しております。野々市中央院ではフィブロスキャン(肝臓の硬さを測定する検査)も実施可能です。
金沢・野々市・白山市エリアで健診後の精密検査をお考えの方は、お気軽に当院までお問い合わせください。
CT検査の詳細については、下記ページもご参照ください。
▶ [当院のCT検査の詳細はこちら]
参考文献
1. 肝癌診療ガイドライン 2025年版
- 著者:日本肝臓学会(編)
- 掲載誌/機関:金原出版
- 発行年:2025年
2. 腹部超音波検診判定マニュアル改訂版(2021年)
- 著者:日本消化器がん検診学会 超音波検診委員会、日本超音波医学会 用語・診断基準委員会、日本人間ドック学会
- 掲載誌/機関:日本消化器がん検診学会誌
- 発行年:2021年
3. Prevalence of benign focal liver lesions: ultrasound investigation of 45,319 hospital patients
- 著者:TEM Kaltenbach et al.
- 掲載誌/機関:Ultrasound International Open
- 発行年:2016年
4. One stop shop approach for the diagnosis of liver hemangioma
- 著者:LD Sandulescu et al.
- 掲載誌/機関:World Journal of Hepatology
- 発行年:2022年
5. AASLD Practice Guidance on prevention, diagnosis, and treatment of hepatocellular carcinoma
- 著者:Singal AG, et al.
- 掲載誌/機関:Hepatology
- 発行年:2023年
6. ACG Clinical Guideline: Focal Liver Lesions
- 著者:American College of Gastroenterology
- 掲載誌/機関:American Journal of Gastroenterology
- 発行年:2024年










