太っていない。いびきもかいていない(たぶん)。なのに昼間ずっと眠い。朝起きても体が重い。寝ているのに疲れがとれない。
「年のせいかな」「更年期だし仕方ない」。そう思って放っている方、少なくないと思います。でもその症状の陰に、睡眠時無呼吸症候群(SAS)が隠れていることがあります。
SASは「太った中年男性の病気」と思われがちです。実際にはそうとも限りません。痩せ型の女性にも起こります。しかも女性の場合、いびきが目立たず、「呼吸が止まる」という典型的な症状も出にくい。代わりに、不眠、疲労感、気分の落ち込みといった症状が前面に出るので、うつ病や更年期障害と片づけられたまま何年も過ごしてしまう――そんなケースが珍しくありません。
この記事では、女性に多い「隠れSAS」の特徴、更年期との関係、そして似た症状をもつ別の病気との見分け方を整理します。
「体型=リスク」ではない。非肥満型SASという落とし穴
首まわりの脂肪で気道が狭くなる。これが教科書的なSASのメカニズムです。ただ、日本人ではこの説明だけでは足りません。
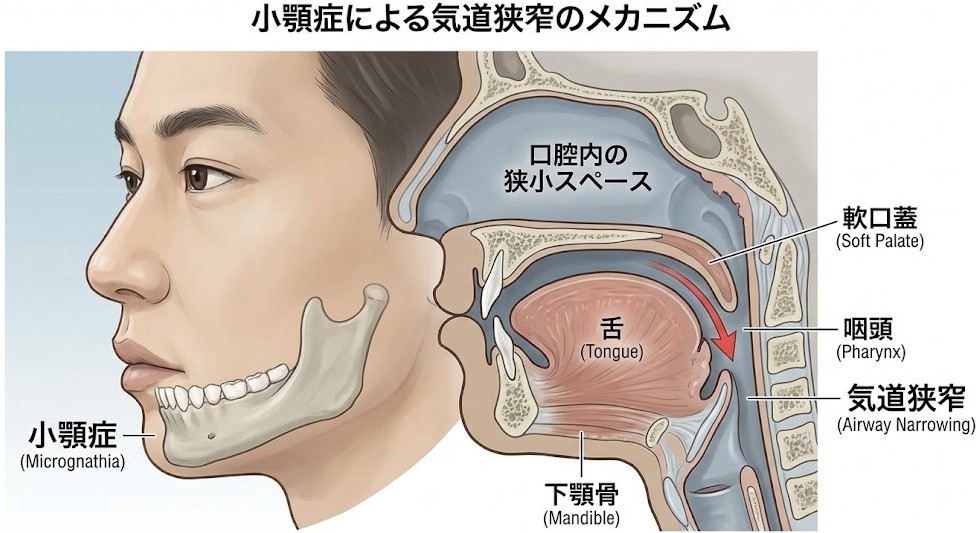
実は日本人のSAS患者には、肥満がないのに重症という方がかなりいます。背景にあるのは骨格です。下顎が小さい、顔の奥行きが浅い、首が短い――こうした頭蓋顔面の特徴があると、もともと気道に余裕がなく、痩せていても睡眠中に気道がふさがりやすくなります。日本人を含むアジア人には、このタイプの骨格が比較的多いことが指摘されています(Sakakibara et al., 2001ほか)。
厄介なのは、この「非肥満型SAS」がとにかく見つかりにくいこと。本人も医師も「太っていないから違うだろう」と思い込む。いびきも小さいから家族にも気づかれない。「呼吸が止まる」感覚より、「とにかく眠れない」「疲れがとれない」という漠然とした不調が前に出るので、不眠症や慢性疲労として処理されてしまう。
逆に言えば、下顎が小さい方、小顔の方、扁桃腺が大きい方は、体型にかかわらずSASの可能性を頭の片隅に置いておく価値があります。
閉経を境にリスクが跳ね上がる――女性ホルモンと気道の関係
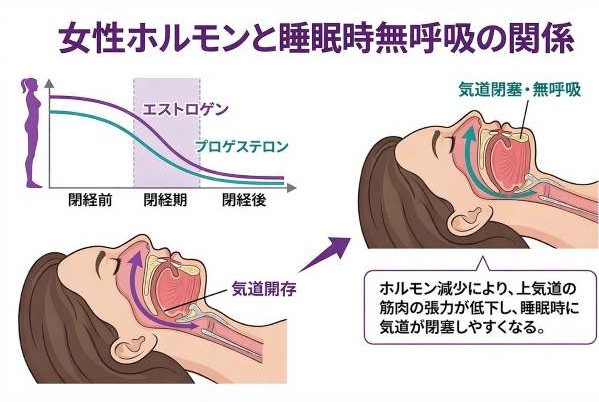
女性のSASを考えるとき、避けて通れないのが閉経との関係です。
Wisconsin Sleep Cohort Study(Young et al., 2003)では、閉経後の女性のSDB(睡眠呼吸障害、AHI 15以上)のリスクが閉経前の約3.5倍(オッズ比3.5、95%信頼区間1.4–8.8)と報告されています。年齢や体格などの影響を統計的に調整したうえでの数字ですから、「閉経そのもの」の影響がかなり大きいことがわかります。
また、Sleep Heart Health Study(Shahar et al., 2003)では、ホルモン補充療法(HRT)を使用している女性のSDB有病率は、使用していない女性のおよそ半分だったと報告されています(調整OR 0.55、95%CI 0.41–0.75)。特に50〜59歳ではこの差が顕著でした。
なぜ閉経でここまで変わるのか。カギを握るのがプロゲステロン(黄体ホルモン)です。プロゲステロンには呼吸を促す作用があり、いわば「呼吸のアクセル」のような存在です。閉経でこのホルモンが減ると、
- 上気道の筋肉の緊張が変わり、眠っている間に気道がつぶれやすくなる
- 脂肪のつき方が変わり、内臓や上気道まわりに脂肪がつきやすくなる
- 呼吸の調節そのものに影響が出る
こうした変化が重なります。体重計の数字が変わっていなくても、体の中では気道を取り巻く環境がずいぶん変わっている可能性があるわけです。
「いびき」も「無呼吸」も目立たない。女性SASの厄介な症状
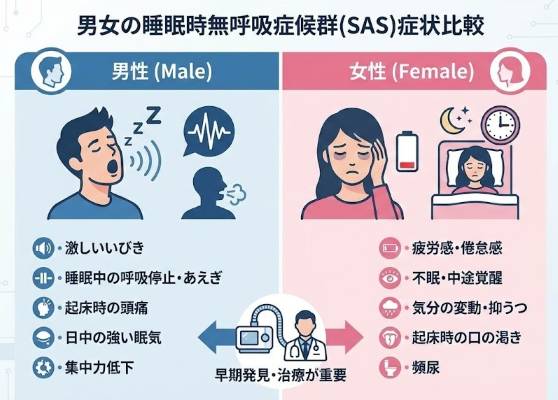
男性のSASは、ある意味わかりやすい。大いびき。呼吸が止まる。昼間は猛烈に眠い。家族が「息が止まってたよ」と教えてくれることも多い。
女性では、この”わかりやすさ”がありません。よくある症状は――
- 夜中に何度も目が覚める(中途覚醒)。なかなか寝つけない
- 慢性的な疲労感。休んでも回復しない
- うつっぽさ、不安、イライラ
- 動悸、悪夢、朝の頭痛
- 集中力・記憶力の低下
並べてみると、不眠症にもうつ病にも更年期障害にも見えます。実際、以下のような回り道を経てようやくSASにたどり着く方は少なくありません。
「更年期だと思っていた」 50代後半。夜中に何度も目が覚め、日中だるい。婦人科で更年期障害と言われてHRTを始めたが改善しない。家族に「最近いびきかいてるよ」と言われて睡眠外来を受診し、SASが見つかった。
「抗うつ薬が効かなかった」 48歳。集中力が落ち、何もやる気が出ない。心療内科で抗うつ薬を出されたが変わらず。別の医師の勧めで睡眠検査を受けたら中等度のSASだった。
「痩せているから関係ないと思っていた」 BMI 21の55歳。倦怠感と頭痛であちこち受診したが原因不明。半信半疑で受けた睡眠検査で、骨格が原因の非肥満型SASとわかった。
男女で違うSASの出方
| 項目 | 男性に多い | 女性に多い |
|---|---|---|
| いびき | 大きく激しい | 軽い、または目立たない |
| 無呼吸の自覚 | 家族に指摘されやすい | 気づかれにくい |
| 日中の眠気 | 強烈で突発的 | 慢性的な疲労感として出る |
| 精神症状 | 少なめ | うつ・不安・イライラが目立つ |
| 不眠 | 少ない | 中途覚醒・入眠困難が多い |
| なりやすい年代 | 40〜50代 | 50〜60代(閉経後に増える) |
更年期障害、うつ、甲状腺――紛らわしい病気との見分け方
女性のSASが見逃される最大の理由は、ほかの病気と症状がそっくりなこと。倦怠感、眠気、集中力低下、気分の落ち込み、不眠。全部、SASでも更年期障害でもうつ病でも甲状腺機能低下症でも起こりえます。
なかでも注意したいのが甲状腺機能低下症です。この病気は女性にとても多く、原因の大半は橋本病(慢性甲状腺炎)。甲状腺ホルモンが足りなくなると、気道の粘膜がむくむ、舌が大きくなる、のどの筋力が落ちる、呼吸中枢の反応が鈍くなる――こうした変化がSASを引き起こしたり、もともとあるSASを悪化させたりします。
つまり甲状腺機能低下症とSASは「どちらか」ではなく「両方」抱えていることがある。逆に、甲状腺ホルモンを補充することでSASが軽くなったという報告もあります。「治療しているのに良くならない」と感じたら、もう片方の病気が隠れていないか確認してみる価値はあります。
症状から見る鑑別のヒント
あくまで目安です。診断には医師の診察と検査が必要です。
| 項目 | SAS | 更年期障害 | うつ病 | 甲状腺機能低下症 |
|---|---|---|---|---|
| いびき・無呼吸 | あり(軽度のことも) | なし | なし | あり(粘膜のむくみ) |
| ホットフラッシュ | なし | あり | なし | なし(寒がりが多い) |
| 体重 | 不変〜増加 | 不変 | 増減あり | 増加(食欲は落ちてるのに) |
| 皮膚・髪 | 変化なし | 乾燥傾向 | 変化なし | 乾燥・脱毛・眉が薄くなる |
| むくみ | 朝の顔のむくみ | なし〜軽度 | なし | 全身性(押しても戻りにくい) |
| 便通 | 変化なし | 変化なし | 便秘 or 下痢 | 便秘 |
| 首の腫れ | なし | なし | なし | あり(甲状腺腫大) |
これらの症状がいくつも重なっている場合や、治療を受けても改善しない場合は、SASの検査を受けることも選択肢のひとつです。

自宅でできる簡易検査。費用は3割負担で数千円
「睡眠の検査」と聞くと、病院に泊まって全身にセンサーを貼って……という大がかりなものを想像するかもしれません。精密検査(ポリソムノグラフィー)はたしかにそうですが、最初のスクリーニングとしては自宅でできる簡易検査が広く使われています。
流れはこうです。まず、内科や呼吸器内科、耳鼻咽喉科、睡眠外来などを受診して問診を受けます。検査が必要となれば、小型の検査機器(アプノモニター)を借りて自宅に持ち帰ります。寝る前に、指先にパルスオキシメーター(血中酸素を測るセンサー)、鼻の下にカニューレ(気流を測るセンサー)をつけて、あとは普段どおり眠るだけ。痛みはありません。機器によっては胸部センサーがつく場合もあります。
翌日以降に機器を返却すれば、1〜2週間ほどで結果が出ます。簡易検査で疑いが強いのに結果がはっきりしない場合や、臨床的にSASの可能性が高い場合は、精密検査(PSG)に進むこともあります。
費用の目安(3割負担の場合):
| 検査 | 費用目安 |
|---|---|
| 簡易検査 | 約2,000〜3,000円(+診察代) |
| 精密検査・自宅 | 約12,000円前後 |
| 精密検査・入院 | 約25,000〜35,000円程度(施設により差あり) |
※負担割合や算定内容、差額ベッド代の有無などで変動します。事前に医療機関へご確認ください。
まとめ
- 日本人はアジア人特有の骨格から、痩せていてもSASになることがある
- 閉経後はホルモンの変化でSASリスクが上がる(約3.5倍との報告あり)
- 女性のSASは不眠・疲労・精神症状が中心で、更年期障害やうつ病に間違われやすい
- 甲状腺機能低下症はSASと重なることがあり、両方を視野に入れた検査が大切
- 自宅でできる簡易検査は保険適用で、数千円から受けられる
「しっかり寝てるのに眠い」「治療してるのに良くならない」。そういう状態が続いているなら、一度睡眠の検査を受けてみてもいいかもしれません。
受診の目安
こんな症状が続いていたら、検査を考えてみてください:
- 十分寝ているはずなのに日中ずっと眠い
- 夜中に何度も目が覚める
- 朝起きたとき頭痛やだるさがある
- 前より明らかに疲れやすくなった
- 集中力や記憶力が落ちた気がする
- 家族にいびきや呼吸の乱れを指摘された
とくに注意してほしいケース:
更年期障害やうつ病の治療を受けているのに症状が改善しない場合は、SASの可能性を主治医に伝えて、睡眠検査を相談してみてください。
睡眠時無呼吸症候群(SAS)は、いびきや日中の眠気だけでなく、
高血圧・心疾患・脳卒中など深刻な合併症につながることがあります。
「自分も当てはまるかも」と感じた方は、
まずはSAS総合ページで検査の流れ・費用・治療法をまとめてご確認ください。
- 痩せているのに睡眠時無呼吸症候群になることはありますか?
-
あります。日本人を含むアジア人は骨格の特性から、下顎が小さい方や小顔の方は痩せていても気道が狭くなりやすく、睡眠時無呼吸症候群を発症することがあります。重症患者の約30%が正常体型という報告もあり、体型だけで判断しないことが大切です。
- 女性の睡眠時無呼吸症候群は男性とどう違いますか?
-
女性は大きないびきより「不眠」「疲労感」「うつ症状」が目立ちやすいのが特徴です。また、発症年齢が男性より遅く、閉経後に増加します。年齢とともに男女差は縮小しますが、女性は更年期障害やうつ病と間違われやすい傾向があります。
- 更年期障害と睡眠時無呼吸症候群の見分け方は?
-
ホットフラッシュ(のぼせ・発汗)があれば更年期障害の可能性が高いですが、両方が合併していることもあります。家族にいびきや呼吸の乱れを指摘されている場合は、睡眠検査を受けることで区別できます。
- 甲状腺機能低下症と睡眠時無呼吸症候群は関係がありますか?
-
関係があります。甲状腺機能低下症では気道粘膜の浮腫や舌の腫大が起こり、睡眠時無呼吸を引き起こしたり増悪させたりすることがあります。また、倦怠感や眠気など症状も似ているため、両方の可能性を考慮した検査が重要です。
- 睡眠時無呼吸症候群の検査は自宅でできますか?
-
はい、自宅でできる簡易検査があります。指先のパルスオキシメーターや鼻のカニューレなど複数のセンサーを装着して普段通り眠るだけで、睡眠中の呼吸状態を測定できます。健康保険が適用され、3割負担で約2,000〜3,000円程度です。
- いびきをかいていなくても睡眠時無呼吸症候群の可能性はありますか?
-
あります。女性の睡眠時無呼吸症候群では、いびきが軽度または目立たないケースが多いです。また、中枢性睡眠時無呼吸症候群(脳の呼吸中枢の問題)では、いびきを伴わないこともあります。
- 睡眠時無呼吸症候群を放置するとどうなりますか?
-
放置すると、高血圧、心疾患、脳卒中、糖尿病などのリスクが高まる可能性があります。また、日中の眠気による交通事故や労働災害の危険性も増加します。早期発見・早期治療が大切です。
参考文献(貼り付け用|2020年以降中心・最新版ガイドライン優先)
- 日本呼吸器学会(監修).睡眠時無呼吸症候群(SAS)の診療ガイドライン2020.2020.ISBN:978-4-524-24533-8
- 日本循環器学会.2023年改訂版 循環器領域における睡眠呼吸障害の診断・治療に関するガイドライン.2023.
- 厚生労働省.健康づくりのための睡眠ガイド2023
- 日本女性医学学会(監修・編集).ホルモン補充療法ガイドライン 2025年度版.金原出版,2025.ISBN:978-4-307-30158-9
- Lindberg E, Bonsignore MR, Polo-Kantola P. Role of menopause and hormone replacement therapy in sleep-disordered breathing. Sleep Medicine Reviews. 2020;49:101225. doi:10.1016/j.smrv.2019.101225. PMID:31739179
- Moscucci F, et al. Obstructive sleep apnea syndrome in women. Maturitas. 2025;193:108170. doi:10.1016/j.maturitas.2024.108170
- Antonaglia C, et al. Obstructive Sleep Apnea Syndrome in women. Sleep and Breathing. 2025;29(4):250. doi:10.1007/s11325-025-03420-1
- Maniaci A, et al. Obstructive Sleep Apnea in Pregnancy: A Comprehensive Review. Journal of Clinical Medicine. 2024;13(19):5906. doi:10.3390/jcm13195906
- Chehade JM, et al. Association between obstructive sleep apnea and gastroesophageal reflux disease: a systematic review and meta-analysis. Journal of Gastroenterology and Hepatology. 2023;38(8):1244-1251. doi:10.1111/jgh.16245
- Malhotra A, et al. Weight reduction and the impact on apnea-hypopnea index: A systematic meta-analysis. Sleep Medicine. 2024. doi:10.1016/j.sleep.2024.06.014










